 Остеопороз
Остеопороз
Остеопороз — симптомы и лечение
Что такое остеопороз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Веретюк В. В., терапевта со стажем в 14 лет.
Определение болезни. Причины заболевания
Остеопороз — это хроническое заболевание костей скелета, которое связано с нарушением обмена веществ, проявляется прогрессирующим снижением плотности и нарушением структуры костной ткани и приводит к переломами при минимальной травме (например, при падении с высоты собственного роста).[2][3]
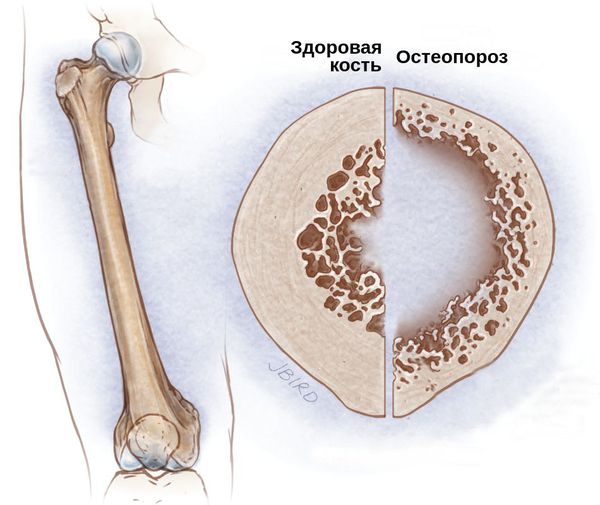
Данное заболевание является настолько актуальным, что Всемирная Организация Здравоохранения назвала остеопороз четвёртой причиной заболеваемости и смертности от хронических неинфекционных заболеваний.[2]
В России каждая третья женщина и каждый пятый мужчина в возрасте 50 лети старше больны остеопорозом, что составляет 14 миллионов человек.
В то же время остеопороз является «безмолвной эпидемией»: о своём недуге знают менее 1% больных. В результате в нашей стране каждую минуту происходит семь переломов позвонков, а каждые пять минут — один перелом шейки бедра, которые связаны с остеопорозом.[1]
В зависимости от причин выделяют первичный и вторичный остеопороз.[4][5]
Первичный остеопороз возникает в 85% случаев. Его разделяют на четыре типа.
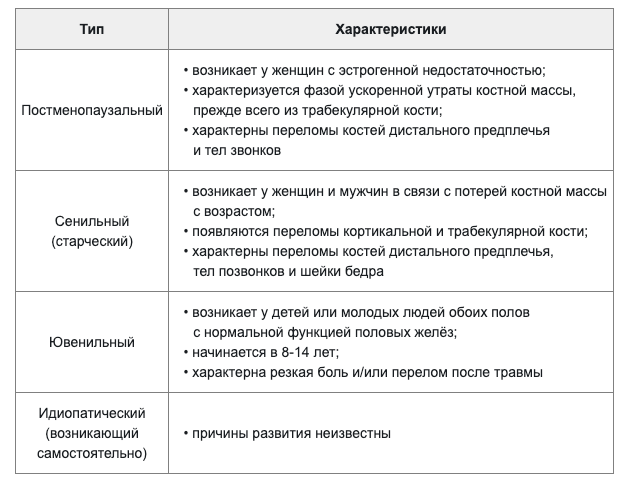
Вторичный остеопороз встречается реже — в 15% случаев. Можно выделить девять причин его возникновения:
- Генетические нарушения:
- почечная гиперкальциурия — одна из важнейших вторичных причин остеопороза;
- болезнь Гоше;
- муковисцидоз;
- несовершенный остеогенез («хрустальные кости»);
- гликогеновая болезнь (накопление гликогена);
- синдром Марфана;
- синдром Элерса — Данлоса («гиперэластичность кожи»);
- гомоцистинурия (нарушенный обмен метионина);
- порфирия (серьёзное нарушение пигментного обмена).
- Состояния, сопровождающиеся гипогонадизмом (нарушением функции половых желёз):
- нервная анорексия и булимия;
- спортивная аменорея (нарушение менструации, связанное с интенсивными тренировками);
- нечувствительность к андрогенам;
- гиперпролактинемия;
- овариэктомия (удаление яичников);
- пангипопитуитаризм (нехватка соматотропного гормона в связи с недостаточностью аденогипофиза);
- преждевременная менопауза (до 40 лет);
- синдром Тернера (аномалия половых хромосом);
- синдром Клайнфельтера (нарушение полового созревания мальчиков, связанное с появлением лишней Х хромосомы).
- Эндокринные расстройства:
- болезнь Иценко — Кушинга;
- сахарный диабет 1 и 2 типа;
- тиреотоксикоз;
- гипогонадизм;
- акромегалия (увеличение количества гормона роста);
- надпочечниковая недостаточность;
- дефицит эстрогена;
- беременность;
- пролактинома (доброкачественная опухоль гипофиза).
- Дефицитные состояния:
- дефицит кальция, магния, белка, витамина D;
- хирургическое лечение ожирения;
- целиакия (непереносимость глютена);
- гастрэктомия (удаление желудка);
- мальабсорбция (недостаточное всасывание питательных веществ в тонком кишечнике);
- мальнутриция (нехватка энергии и белков, получаемых во время приёма пищи);
- парентеральное питание (внутривенное введение питательных веществ);
- первичный билиарный цирроз.
- Нарушения питания:
- избыток витамина А;
- переизбыток соли в рационе.
- Хроническое воспалительные заболевания:
- воспалительные патологии кишечника (болезнь Крона, язвенный колит);
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- ревматоидный артрит;
- системная красная волчанка.
- Заболевания крови:
- гемохроматоз (нарушенный обмен железа);
- гемофилия (нарушение свёртываемости крови)
- лейкоз (рак, поражающий кровь и костный мозг);
- лимфома (рак белых кровяных клеток);
- множественная миелома (опухоль, состоящая из изменённых плазматических клеток крови);
- серповидноклеточная анемия (наследственная болезнь крови);
- системный мастоцитоз (избыток тучных клеток);
- талассемия (нарушение выработки гемоглобина);
- метастатическая болезнь.
- Приём лекарственных средств:
- противосудорожные препараты;
- антипсихотические препараты;
- антиретровирусные препараты;
- ингибиторы ароматазы;
- химиотерапевтические препараты;
- фуросемид;
- преднизон (более 5 мг в день на протяжении трёх месяцев и дольше);
- гепарин (длительно);
- гормональная или эндокринная терапия: агонисты гонадотропин-рилизинг-гормона (GnRH), аналоги лютеинизирующего рилизинг-гормона (LHRH), депомедроксипрогестерон, избыточные дозы тироксина;
- литий;
- антидепрессанты (СИОЗС);
- антациды, содержащие алюминий («Альмагель»);
- ингибиторы протонной помпы (омепразол, лансопрозол).
- Другие состояния:
- алкоголизм;
- амилоидоз (внеклеточное отложение белка);
- хронический метаболический ацидоз (увеличение кислотности);
- хроническая сердечная недостаточность;
- депрессия;
- хроническая обструктивная болезнь лёгких, эмфизема (избыточное скопление воздуха в лёгких);
- хроническая болезнь почек, терминальная стадия хронической почечной недостаточности;
- хроническая патология печени;
- ВИЧ, СПИД;
- иммобилизация (неподвижность, фиксация части тела);
- рассеянный склероз;
- трансплантация органов;
- саркоидоз;
- невесомость.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы остеопороза
Остеопороз на начальных этапах не сопровождается какими-либо проявлениями, поэтому чаще всего пациент с этим заболеванием обращается к врачу только после перелома при минимальной травме, который и становится первым симптомом.
Типичными местами переломов при остеопорозе являются:
- позвонки — 46%;
- шейка бедра — 20%;
- плечо и предплечье — 15%;
- остальные локализации — 19%.
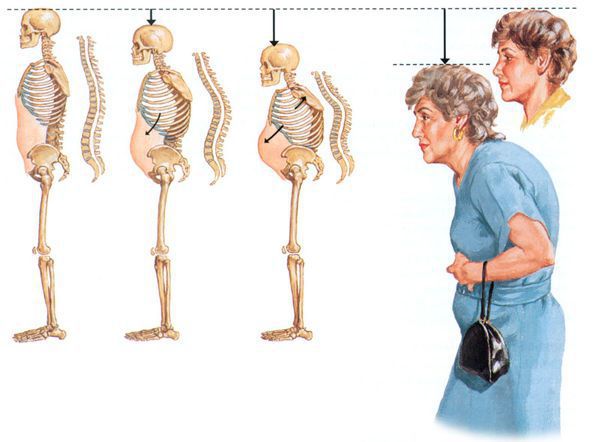
Другие симптомы остеопороза проявляются, как правило, уже после множественных компрессионных переломов в телах позвонков. Они включают в себя следующие проявления:
- снижение роста;
- выступающий вперёд живот;
- рефлюксная болезнь (боли за грудиной, изжога);
- раннее насыщение при еде;
- снижение веса;
- ограничение движений;
- боли в спине и тазобедренных суставах;
- увеличение расстояния от стены до затылка, перерастяжение шеи, согбенность;
- соприкосновение рёбер с тазом.
Кроме того, необходимо обращать внимание на наличие симптомов заболеваний, приводящих ко вторичному остеопорозу, которые достаточно специфичны для каждого состояния.[8]
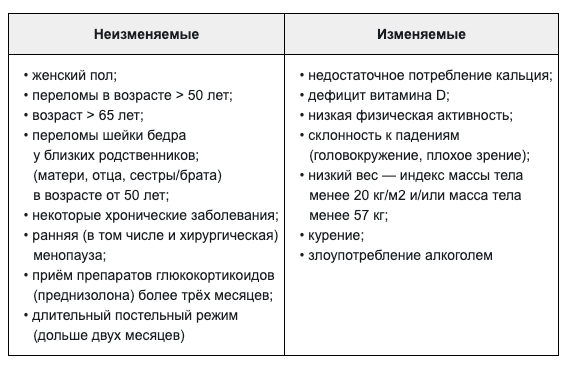
В связи с поздним появлением симптомов заболевания, важно учитывать и выявлять факторы риска остеопороза.[4][5] Они бывают изменяемыми и неизменяемыми.
Патогенез остеопороза
В течение нашей жизни кость непрерывно претерпевает изменения (ремоделирование) в ответ на микротравмы. Они происходят в различных местах скелета и включают в себя процесс рассасывания кости (резорбцию) и последующего образования костной ткани.[6]
В организме взрослого человека существует два типа костной ткани:
- плотный кортикальный — внешняя часть костных структур;
- губчатый (трабекулярный) — внутренний, основной слой костных структур.
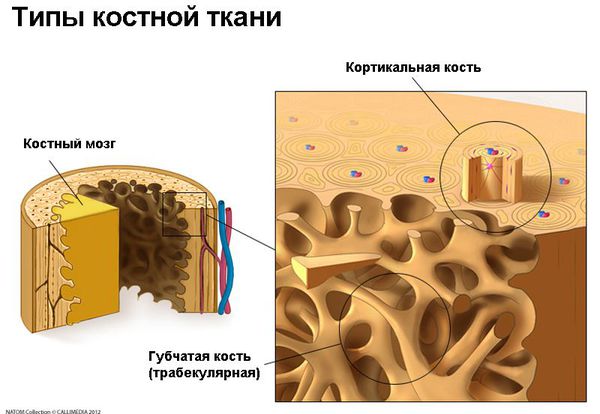
Они отличаются по своей архитектуре, но сходны по молекулярному составу: оба типа костей состоят из клеток и внеклеточного костного вещества (матрикса). Матрикс представлен минералами (в основном, солями кальция) и неминеральными компонентами (20% коллагена и 8% воды).
Механические свойства кости зависят от состава и архитектуры внеклеточного вещества. Сила кости определяется белком коллагеном (эластичность, прочность при сгибании и скручивании) и минеральными составляющими (прочность при сжатии). Чем больше концентрация кальция, тем больше устойчивость кости к сжатию.
В костной ткани содержится четыре вида клеток:
- остеоциты;
- остеобласты;
- остеогенные клетки;
- остеокласты.
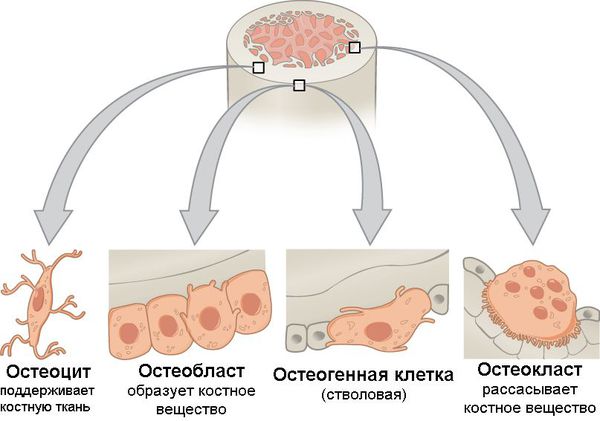
Остеокласты отвечают за резорбцию кости, то есть за ее разрушение, в то время как остеобласты отвечают за формирование костной ткани. Оба эти вида клеток связаны друг с другом в процессе ремоделирования костной ткани.
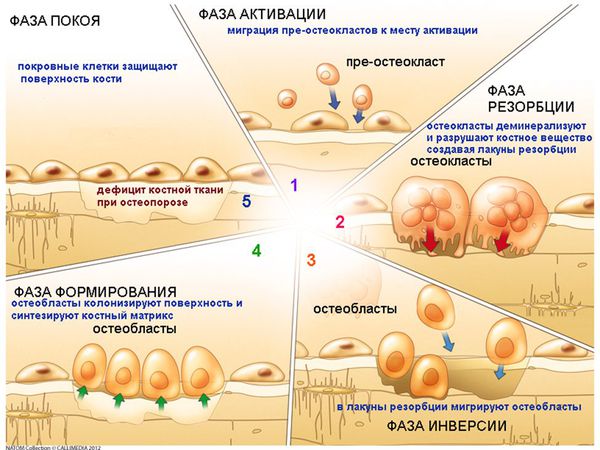
Остеобласты не только образуют костную ткань и отвечают за её минерализацию, но и контролируют резорбцию костной ткани, проводимую остеокластами.
Остеоциты — это клетки, которые являются конечной формой дифференцировки остеобластов и занимаются минерализацией костной ткани после завершения ремоделирования кости.
При остеопорозе взаимосвязь между остеокластами и остеобластами нарушается, и утрачивается способность непрерывного восстановления трабекулярной кости в ответ на продолжающиеся микротравмы. В итоге остеокласты рассасывают кость в течение недель, в то время как остеобластам требуются месяцы для производства новой костной ткани. Таким образом, любое состояние, которое повышает скорость ремоделирования костей, вызывает потерю костной массы.
Пик костной массы приходится на третью декаду жизни человека. С возрастом её показатель постепенно снижается. Поэтому неспособность накопления оптимальной костной массы в молодости является основным фактором, способствующим появлению остеопороза. Вот почему у некоторых женщин в постменопаузе обнаруживается небольшое снижение плотности костной ткани, а у других — остеопороз.
Также для накопления костной массы важны питание и физическая активность в процессе роста и развития. Однако основную роль играют генетические факторы, так как именно от них зависит, какими будут возможные значения максимальной костной массы и силы у каждого конкретного человека.[7]
Классификация и стадии развития остеопороза
Помимо классификации остеопороза по причинному фактору для сбора статистической информации используется также классификация МКБ-10 (Международная классификация болезней).[9] Согласно ей, выделяют постменопаузальный остеопороз с патологическим переломом (M80.0) и без него (M81.0), а также остеопороз при эндокринных нарушениях (M82.1).
Сам постменопаузальный остеопороз различают по причинам, вызвавшим его:
- остеопороз, возникший после удаления яичников (M80.1, M81.1);
- остеопороз, вызванный обездвиженностью (M80.2, M81.2);
- остеопороз, спровоцированный нарушением всасывания в кишечнике (M80.3) и оперативным вмешательством (M81.3);
- лекарственный остеопороз (M80.4, M81.4);
- идиопатический остеопороз (M80.5, M81.5);
- другой остеопороз с патологическим переломом (M80.8) и без него (M81.8);
- неуточнённый остеопороз с патологическим переломом (M80.9) и без (M81.9).
Помимо прочего возможно развитие остеопороза смешанного характера, к примеру, у женщины в постменопаузе на фоне длительного приёма глюкокортикоидов по поводу лечения серьёзного заболевания, которое само по себе может привести к возникновению вторичного остеопороза.
Осложнения остеопороза
Осложнения остеопороза связаны, прежде всего, с последствиями переломов.
Компрессионные переломы позвонков часто возникают при минимальном напряжении, например, при кашле, подъёме или сгибании. Чаще всего страдают позвонки среднего и нижнего грудного и верхнего поясничного отделов позвоночника. У многих пациентов перелом позвонка может возникать постепенно и не сопровождаться симптомами.
Переломы бедра являются наиболее травматичными, чаще всего происходят в шейке бедра и в межвертельной области. Такие переломы обычно возникают при падениях на бок. Осложнениями переломов бедра могут стать внутрибольничные инфекции и тромбоэмболия лёгочной артерии.[10]
Все переломы могут повлечь за собой дальнейшие осложнения, включая хроническую боль от компрессионных переломов позвоночника и увеличение заболеваемости и смертности. Пациенты с множественными переломами страдают от сильных болей, которые приводят к ограничению возможностей и низкому качеству жизни. Они также подвержены риску осложнений, связанных с обездвиженностью после перелома: тромбоз глубоких вен и пролежни.
У пациентов с множественными переломами позвонков, которые приводят к тяжёлой деформации грудной клетки, развивается хроническое нарушение функции дыхания.
У пациентов с остеопорозом развиваются деформации позвоночника и «вдовий горб», что приводит к снижению роста на 3-5 см. В сочетании с хронической болью и снижением функциональных возможностей это может вызвать снижение самооценки и стать причиной депрессии.[1][11]
Диагностика остеопороза
При диагностике необходимо обратить внимание на несколько моментов:
- Остеопороз может развиваться у людей с отсутствием или немногочисленными факторами риска этого заболевания.
- Важно выявлять остеопороз до появления симптомов, то есть до развития его осложнений.
- Даже если перед нами женщина в постменопаузе или пожилой пациент, требуется исключить причины вторичного остеопороза.
В связи с этим скрининг населения, входящего в группы риска развития остеопороза, играет очень большую роль.
Собственно говоря, опрос пациента для выяснения его жалоб, истории заболевания и жизни, а также клинический осмотр необходимы именно для того, чтобы определить риски переломов в будущем и исключить другие заболевания, которые могли привести к остеопорозу.[5]
В настоящее время для оценки 10-летней вероятности появления переломов при минимальной травме рекомендован инструмент FRAX. Он представлен в виде бесплатного ресурса в интернете, и любой врач может сразу же на приёме оценить риски осложнений остеопороза у своего пациента.[12] В особенности данный скрининг рекомендуется проходить всем женщинам в постменопаузе и мужчинам старше 50 лет.[4]
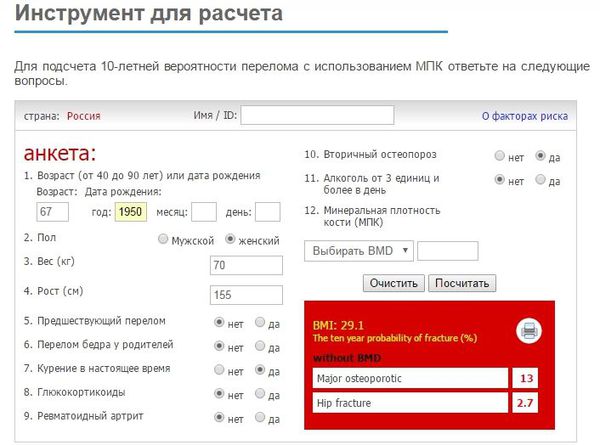
Обследование пациента должно включать в себя следующие методы диагностики:[4][12]
- Измерение роста и массы тела с расчётом индекса массы тела.
- Клинический осмотр для выявления заболеваний, которые могут привести к развитию остеопороза, а также признаков компрессионных переломов позвонков.
- Инструментальная диагностика:
- рентгенография грудного и поясничного отделов позвоночника (Th4 — L5) — проводится в левой боковой проекции с целью обнаружения компрессионных переломов тел позвонков.
- двухэнергетическая рентгеновская денситометрия (DXA) — низкодозовая рентгенография костей скелета для измерения минеральной плотности костной ткани. (используется как для диагностики остеопороза, так и для контроля лечения).
- Лабораторная диагностика — рекомендуется всем пациентам с остеопорозом, которые установлен впервые, а также в случае неэффективного лечения, проводимого ранее.
- Консультации различных специалистов.[5]
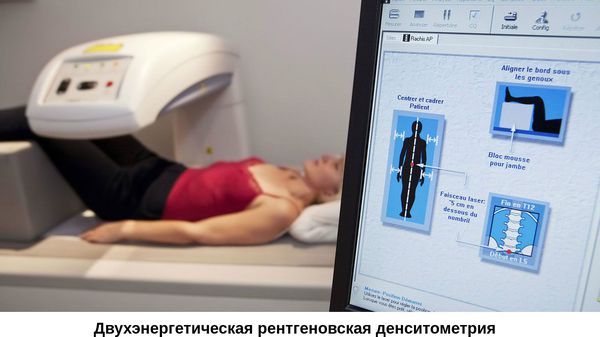
Лабораторная диагностика предполагает различные исследования. К базовым относятся:
- клинический анализ крови;
- биохимический анализ крови — общий белок, мочевина, креатинин, подсчет СКФ, печёночные пробы (билирубин, АЛТ, АСТ, ГГТП, щелочная фосфатаза), кальций, фосфор, магний;
- ТТГ (тиреотропный гормон);
- 25-гидроксивитамин D .
Дополнительные исследования направлены на выявление вторичного остеопороза. Они проводятся при наличии характерных симптомов и у отдельных групп пациентов по назначению врача и включают в себя определение следующих показателей:
- кальций суточной мочи ;
- паратиреоидный гормон;
- тестостерон и гонадотропины;
- свободный кортизол в моче;
- СРБ, ревматоидный фактор;
- электрофорез белков в сыворотке крови;
- биопсия костного мозга;
- антитела к тканевой трансглутаминазе;
- гомоцистеин;
- пролактин;
- гистамин в моче и т. д.
Биохимические маркеры костного обмена определяют исходно и спустя три месяца от начала лечения. Для этого достаточно оценить один из двух маркеров, но только одним и тем же лабораторным набором:
- маркеры костеобразования (костноспецифическая щелочная фосфатаза, остеокальцин, N-концевой проколлаген 1 типа);
- маркеры костной резорбции (пиридин и дезоксипиридинолин, C- и N-концевые телопептиды коллагена 1 типа).
Пациент с подозрением на остеопороз, а также с установленным диагнозом и получающий лечение находится под наблюдением врача терапевта и должен быть консультирован ревматологом и/или эндокринологом. Эти специалисты помогут провести необходимые лабораторные и инструментальные исследования, чтобы исключить причины вторичного остеопороза.
Пациенты с неконтролируемой болью, которые не отвечают на стандартную терапию, должны быть консультированы специалистом по лечению боли. В случае вопроса о необходимости коррекции после переломов может понадобиться консультация хирурга или ортопеда.
Таким образом, диагноз остеопороза ставится только на основании низкотравматического перелома, снижения минеральной плотности костной ткани или совокупности факторов риска (инструмент FRAX), а лабораторные исследования служат для исключения других заболеваний скелета, приводящих к вторичному остеопорозу.
Лечение остеопороза
- предотвращение или снижение количества переломов;
- повышение плотности костной ткани;
- улучшение показателей маркеров костного ремоделирования.
В первую очередь для профилактики переломов при остеопорозе требуется соблюдать меры коррекции образа жизни:[12][13]
- увеличение массы и выполнение упражнений для укрепления мышц и улучшения равновесия;
- обеспечение оптимального потребления кальция и витамина D в качестве дополнения к активной терапии.
Медикаментозное лечение
Лекарственная терапия остеопороза назначается женщинам в постменопаузе и мужчинам в старше 50 лет в следующих случаях:[4]
- перелом бедра или позвонка;
- результаты обследования DXA — Т-критерий равен или меньше –2,5 SD для шейки бедра или позвонков после исключения причин вторичного остеопороза;
- низкая костная масса (T-критерий между –1,0 и –2,5 SD для шейки бедра или позвоночника) и 10-летняя вероятность по шкале FRAX 3% или более для перелома бедра или 20% и более для крупного остеопоротического перелома).
Федеральные клинические рекомендации по диагностике, лечению и профилактике остеопороза предусматривают применение:[4]
- антирезорбтивных препаратов — направлены на подавление костной резорбции, действуя на остеокласты (бисфосфонаты, деносумаб);
- анаболических препаратов — направлены на усиление костеобразования (терипаратид).
БИСФОСФОНАТЫ
Эти препараты нарушают работу остеокластов, препятствуя разрушению кости. Накапливаясь в костной ткани, они оказывают отсроченное влияние с сохранением эффекта в течение месяцев после отмены лечения.
Нежелательные явления. При применении бисфосфонатов внутрь возможны неблагоприятные явления со стороны ЖКТ — трудности при глотании, эзофагит и гастрит. При внутривенном введении бисфосфонатов может возникнуть гриппоподобная реакция — повышение температуры тела, боли в суставах и мышцах, слабость и т. д. Выраженность таких симптомов значительно уменьшается после повторных внутривенных введений, а их полное исчезновение наступает через 2-3 дня. Облегчить течение гриппоподобной реакции можно с помощью нестероидных противовоспалительных средств. В редких случаях на фоне длительного применения бисфосфонатов (более пяти лет) возникали случаи остеонекроза челюсти.
Противопоказания и ограничения:
- гипокальциемия;
- тяжёлые нарушения функции почек (клиренс креатинина менее 35 мл/мин);
- нарушение минерального обмена (дефицит витамина D, остеомаляция, гипофосфатазия, гипофосфатемия);
- грудное вскармливание;
- дети и подростки до 18 лет.
Приём бисфосфонатов внутрь противопоказан при заболеваниях пищевода, нарушающих его проходимость, неспособности человека находиться в вертикальном положении в течение 30 минут. Эти препараты с осторожностью используются при заболеваниях ЖКТ в фазе обострения.
Применение. Все препараты бисфосфонатов в форме таблеток (алендронат, ризендронат, ибандронат) принимаются утром натощак за 30 минут до еды. Таблетка запивается стаканом воды, после чего необходимо находиться в вертикальном положении около 30-40 минут, не принимая пищу или жидкость, кроме воды.
Препараты для внутривенного введения применяют раз в три месяца (ибандронат) или раз в год (золедронат).
ДЕНОСУМАБ
Этот препарат разработан для блокирования процесса привлечения активных остеокластов. В отличие от бисфосфонатов, деносумаб снижает выработку остеокластов, но при этом функция зрелых клеток не нарушается. Препарат не накапливается в костной ткани, его действие прекращается после лечения. Он безопасен при нарушении функции почек.
Деносумаб выпускается в виде шприц-ручки, вводится подкожно раз в шесть месяцев.
Возможные нежелательные явления:
- кожные реакции;
- вздутие;
- гипокальциемия.
Противопоказания:
- гипокальциемия;
- повышенная чувствительность к препарату;
- беременность или лактация.
ТЕРИПАРАТИД
Данный препарат оказывает преимущественное действие на остеобласты, повышая продолжительность их жизни. Таким образом он усиливает костеобразование и активирует моделирование в отдельных участках скелета. Рекомендован для использования пациентами с тяжёлой формой остеопороза и при неэффективности лечения другими препаратами.
Терипаратид применяется подкожно по 20 мг один раз в сутки ежедневно, хранится в холодильнике.
Нежелательные явления: головокружение, судороги в ногах.
Противопоказания:
- гиперкальциемия;
- гиперпаратиреоз;
- остеогенная саркома;
- незакрытые зоны роста;
- облучение скелета в анамнезе;
- беременность или лактация;
- злокачественное образование костной ткани или метастазы в кости;
- аллергическая реакция к препарату.
КАЛЬЦИЙ И ВИТАМИН D
Все препараты, направленные на борьбу с остеопорозом, принимать в сочетании с препаратами кальция (500-1000 мг/сут) и витамина D (800-1000 МЕ/сут), так как эффективность такой комбинации подтверждена клинически.
Кроме того, проводится лечение потенциально устранимых причин вторичного остеопороза в случае их обнаружения.
АНАЛЬГЕТИКИ
Еще одна цель лечения пациентов с остеопоротическим переломом — контроль боли, которая бывает весьма выраженной при компрессионных переломах позвонков и серьёзно нарушает качество жизни. В таком случае назначаются обезболивающие препараты, которые принимаются внутрь в виде таблеток или капсул по мере необходимости или на регулярной основе. Также для обезболивания применяют физиотерапию и чрескожную электронейростимуляцию.[5]
Иные способы лечения
Хороший эффект в лечении остеопороза даёт механическая поддержка позвоночника и, в некоторых случаях, ортезы для грудного отдела позвоночника (ортопедические корсеты). Они выполняют опорную функцию, снимая часть осевой нагрузки с грудного и поясничного отделов позвоночника, и ограничивают движения в позвоночнике. Рекомендуется надевать ортез, если пациент намеревается ходить или стоять более часа, но при этом важно ограничивать время ношения, поскольку длительная иммобилизация способствует деминерализации костей.

Хирургическое лечение применяется при переломе шейки бедра, а также при выраженных деформациях грудной клетки, возникших на фоне множественных компрессионных переломов позвонков.
В период реабилитации после переломов рекомендованы занятия со специалистом по лечебной физкультуре (ЛФК), дыхательная гимнастика, упражнения на укрепление грудных и межрёберных мышц.[12]
Прогноз. Профилактика
При своевременном обнаружении и лечении остеопороза прогноз благоприятный. В то же время остеопоротические переломы сопровождаются ограничением трудоспособности (от временного до постоянного). Поэтому при оценке прогноза необходимо учитывать имеющиеся статистические данные,[1] чтобы акцентировать внимание населения, органов управления и медицинских работников на мерах профилактики:
- Смертность от остеопоротических переломов в первый год составляет 45-52%.
- При этом в первые три месяца после перелома погибает каждый третий пациент.
- Из выживших 33% остаются прикованными к постели, 42% — ограниченно активными, и только 15% выходят из дома.
- К прежнему уровню активности, который был до перелома, возвращается лишь 9% пациентов.
В связи с этим, при остеопорозе с высоким риском переломов рекомендуется ограничить длительные нагрузки на опорно-двигательный аппарат для уменьшения риска компрессионных переломов позвонков, а также ограничить виды деятельности, которые могут привести к падениям, чтобы уменьшить риск переломов дистального предплечья и бедра.
Первичная профилактика остеопороза начинается в детстве. Для создания необходимой пиковой костной массы и прочности костей необходимо употреблять достаточное количество кальция и витамина D[14] и регулярно быть физически активным.[15]
В среднем возрасте профилактика остеопороза заключается в поддержании костной массы, а в старшем возрасте она направлена ещё и на предупреждение падений и раннее выявление и лечение остеопороза с целью профилактики переломов.
Пять шагов к профилактике остеопороза:
- Принимайте рекомендованное количество кальция и витамина D каждый день.
- Поддерживайте физическую активность, улучшайте мышечную силу и равновесие.
- Избегайте курения и употребления алкоголя.
- Обратитесь к врачу, чтобы определить свой уровень риска.
- Определите плотность костной ткани.
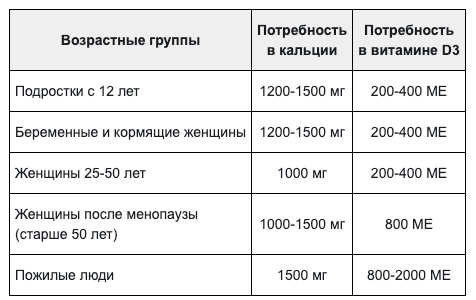
Суточная потребность в кальции и витамине D3[14][16]
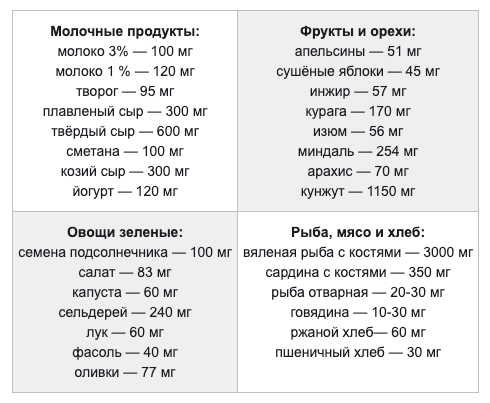
Содержание кальция в 100 г продуктов[14]
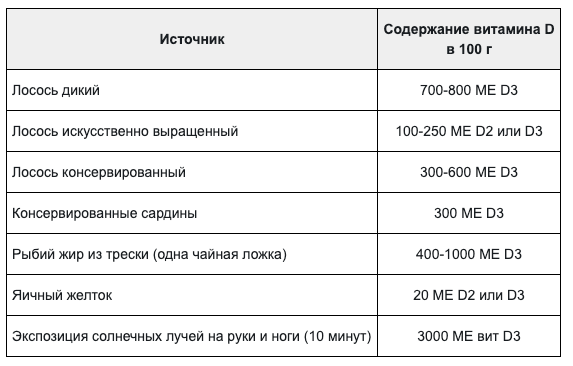
Источники витамина D[14]
Вторичная профилактика — это комплекс мер, которые применяются, когда заболевание уже установлено. Они направлены на борьбу с его осложнениями, т. е. на предотвращение переломов, и включают в себя:
- Обучение — это важный шаг в контроле своего заболевания.
- Физическая активность — помогает улучшить координацию, мышечную силу, увеличить плотность костной ткани.
- Питание — разнообразие рациона, достаточное употребление белка, обогащение питания кальцием и витамином D.
- Предотвращениепадений — контроль зрения, обеспечение безопасности дома (хорошая освещённость, незагромождённость проходов, использование нескользких ковриков, наличие поручней в ванной, расположение нужных вещей в пределах досягаемости).[17]
Список литературы
- Лесняк О.М. Аудит состояния проблемы остеопороза в странах Восточной Европы и Центральной Азии // Международный фонд остеопороза. — 2010.
- Kanis J.A. Assessment of osteoporosis at the primary health-care level // WHO Collaboraiting Centre. — 2007.
- Raman-Wilms L. Guidelines for preclinical evaluation and clinical trials in osteoporosis // Ann Pharmacother. — 1999; 33 (12): 1377-78.
- Мельниченко Г.А. и соавт. Федеральные клинические рекомендации по диагностике, лечению и профилактике остеопороза // Пробл. эндокр. — 2017. — № 6.
- Bethel M., Carbone L.D., Lohr K.M. Osteoporosis // Medscape Rheumatology. — 2018.
- Bono C.M., Einhorn T.A. Overview of osteoporosis: pathophysiology and determinants of bone strength // Eur Spine J. — 2003; 2: 90-6.
- Raisz L.G. Pathogenesis of osteoporosis: concepts, conflicts, and prospects // J Clin Invest. — 2005; 115 (12): 3318-25.
- Camacho P.M., Petak S.M., Binkley N., et al. American association of clinical endocrinologists and American College of Endocrinology Clinical Practice Guidelines for the diagnosis and treatment of postmenopausal osteoporosis // Endocr Pract. — 2016; 22: 1-42.
- Международная статистическая классификация болезней и проблем, связанных со здоровьем. Десятый пересмотр // Всемирная организация здравоохранения. — Женева, 1995.
- Who are candidates for prevention and treatment for osteoporosis? // Osteoporos Int. — 1997; 7 (1): 1-6.
- Cook D.J., Guyatt G.H., Adachi J.D., Clifton J., et al. Quality of life issues in women with vertebral fractures due to osteoporosis // Arthritis Rheum. — 1993; 36 (6): 750-6.
- Kanis J., Mccloskey E., Johansson H., et al. European guidance for the diagnosis and management of osteoporosis in postmenopausal women // Osteoporos Int. — 2013; 24(1): 23-57.
- Дедов И.И., Мельниченко Г.А., Белая Ж.Е. и др. Остеопороз — от редкого симптома эндокринных болезней до безмолвной эпидемии XX—XXI века // Проблемы эндокринологии. — 2011. — Т. 57. № 1. — С. 35-45.
- Пигарова Е.А., Рожинская Л.Я., Белая Ж.Е. и др. Клинические рекомендации Российской Ассоциации эндокринологов по диагностике, лечению и профилактике дефицита витамина D у взрослых // Проблемы Эндокринологии. — 2016. — Т. 62. № 4. — С. 60-84.
- Maïmoun L., Georgopoulos N.A., Sultan C. Endocrine disorders in adolescent and young female athletes: impact on growth, menstrual cycles, and bone mass acquisition // J Clin Endocrinol Metab. — 2014; 99 (11): 4037-50.
- Никитинская О.А., Торопцова Н.В. Социальная программа “Остеоскрининг Росссия” в действии // Фарматека. —2012. — №6 (239).
- Michael Y., Whitlock E., Lin J., et al. Primary care-relevant interventions to prevent falling in older adults: a systematic evidence review for the U.S. preventive services task force // Ann Intern Med. — 2010; 153 (12): 815.










Комментарии (0)
Будьте первым, кто оставит комментарий.
Оставьте свой комментарий